门静脉/肠系膜上静脉病理学肿瘤侵犯在胰十二指肠切除术中的临床意义
发布时间:2021-05-25所属分类:医学论文浏览:1次
摘 要: 【摘要】目的评估门静脉(portalvein,PV)/肠系膜上静脉(superiormesentericvein,SMV)病理学受侵在胰腺癌行胰十二指肠切除术(pancreaticoduodenectomy,PD)中的意义以及在无PV/SMV病理学侵犯的胰腺癌患者常规行PD联合PV/SMV切除的临床价值。方法收集2013年1
【摘要】目的评估门静脉(portalvein,PV)/肠系膜上静脉(superiormesentericvein,SMV)病理学受侵在胰腺癌行胰十二指肠切除术(pancreaticoduodenectomy,PD)中的意义以及在无PV/SMV病理学侵犯的胰腺癌患者常规行PD联合PV/SMV切除的临床价值。方法收集2013年1月1日至2017年12月31日期间在笔者所在的两家医院收治的183例行PD的胰腺癌患者,81例为PD联合PV/SMV切除,其中42例(51.9%)PV/SMV有病理学侵犯(PD+P/S+组),39例(48.1%)无病理学侵犯(PD+P/S-组);102例为未行PV/SMV切除的标准PD(PD组)。应用多因素分析来确定影响生存的预后因素,Kaplan-Meier方法估算患者的生存期。结果PD+P/S+组、PD+P/S−组和PD组患者的性别、年龄、术前CA19-9水平、手术类型、切缘状态、肿瘤分化程度、肿瘤大小、肿瘤TNM分期、神经浸润、淋巴结状态、阳性淋巴结比率、失血量以及辅助化疗的使用差异均无统计学意义(P>0.05),PD联合PV/SMV切除组与PD组之间的并发症发生率、病死率和再手术率差异均无统计学意义(P>0.05),单因素分析显示,PD+P/S+组、PD+P/S-组和PD组之间的总生存期(overallsurvival,OS)差异有统计学意义(P<0.001),中位生存期分别为10个月、19个月和20个月。多因素生存分析结果显示,PV/SMV肿瘤浸润深度、辅助化疗的使用和肿瘤分化程度是独立的预后因素。结论无论是否切除PV/SMV,有PV/SMV病理学侵犯患者的OS明显较无PV/SMV侵犯者差,血管内膜受肿瘤侵犯可能是真正影响胰腺癌患者OS的原因。PV/SMV无病理学侵犯行PD联合PV/SMV切除者与仅行PD者的OS无差异,患者是否可以从常规PV/SMV切除中受益还存在争议。
【关键词】胰腺癌;胰十二指肠切除术;门静脉;肠系膜上静脉;辅助化疗
对于胰腺癌,手术切除仍然是治愈的唯一机会,达到R0切除对于长期生存至关重要。胰腺癌常常侵袭门静脉(PV)和肠系膜上静脉(SMV),在有PV/SMV侵犯的患者中,为了实现R0切除,胰十二指肠切除术(PD)联合PV/SMV切除是必要的[1-2]。许多研究[1,3-7]表明,与常规PD相比,联合PV/SMV切除的PD是安全的,并可以获得长期生存。然而,另外一些研究[8-12]则显示,PV/SMV切除有更高的术后死亡率,更高的非根治性手术率和更差的生存期。这些报道显示出了矛盾的结果。造成这种情况的原因可能是许多研究者主要关注PV/SMV的“切除”,而没有关注PV/SMV的“侵犯”[13]。这些报道没有区分PV/SMV真正有肿瘤浸润和无肿瘤浸润之间的差异,尽管一些报道显示这两者之间无生存差异[14-17]。但另一些研究[18-25]表明,静脉真正有肿瘤浸润是与更差生存率相关的预后因素。有一项研究[26]显示,PD联合PV/SMV切除术后有病理学PV/SMV侵犯的患者的总生存期(overallsurvival,OS)明显短于行标准无血管切除PD患者的OS,而术后无病理学PV/SMV侵犯患者的OS与后者无差异。但另一项研究[27]则报道,接受PV/SMV切除的术后确定血管与肿瘤为粘连而无真正肿瘤病理学浸润的患者比未接受PV/SMV切除的标准PD患者的生存率更高,因此提倡对于胰腺癌行PD应常规切除PV。PD联合PV/SMV切除中血管有无病理学侵犯的患者之间的生存率差异尚存在争议,且对于血管无肿瘤侵犯的患者,常规切除PV/SMV的实用性尚不清楚。本研究旨在明确PV/SMV肿瘤病理学侵犯在胰腺癌行PD中的意义及常规行PV/SMV切除的临床价值。
1资料与方法
1.1研究对象及其资料收集
回顾性分析了2013年1月1日至2017年12月31日期间在四川大学华西医院胰腺外科及德阳市人民医院普外科接受PD的183例胰腺癌患者的资料,其中81例接受了PV/SMV切除术,102例未行PV/SMV切除术。纳入标准:①术前影像学检查为可能切除胰腺癌;②术前影像学检查提示可行联合静脉切除重建的胰腺癌;③年龄为18~80岁;④术前综合评估无远处转移胰腺癌;⑤术前评估无手术禁忌证;⑥术中评估无腹腔干和(或)肠系膜上动脉侵犯;⑦病理结果确诊为胰腺腺癌;⑧手术方式包括PD、保留幽门的胰十二指肠切除术(PPPD)和全胰切除术(TP)。排除标准:①患有转移性肿瘤或胆管癌、壶腹部肿瘤、导管内乳头状黏液性肿瘤和神经内分泌肿瘤;②有肠系膜上动脉或腹腔干侵犯者;③宏观非根治性切除(R2切除)。根据手术标本的石蜡病理报告,将纳入研究的81例行PV/SMV切除患者分为2个亚组,即42例有PV/SMV侵犯(PD+P/S+组),39例无PV/SMV侵犯(PD+P/S-组);将所有接受标准PD且未行任何类型静脉切除或重建者归为PD组。所有患者的数据资料包括年龄、性别、肿瘤分期(第7届AJCC的TNM分类[28])、肿瘤大小(记录肿瘤最大直径)、肿瘤分化程度、阳性淋巴结数、阳性淋巴结率、神经侵犯和术前血清CA19-9水平全被收集记录到数据库中,同时还记录了并发症发生率、死亡率(术后30d或出院前)、住院时间(lengthofhospitalstay,LHS)和生存期。
1.2方法
1.2.1手术 同医院内手术均由同一外科小组完成,所有患者均接受标准的淋巴结清扫术,包括肝十二指肠韧带、肝总动脉、腹腔干、肠系膜上动脉和主动脉旁淋巴结。PV/SMV是否受侵由术前影像学判断。如果术中无法将肿瘤与PV或SMV分离,则需切除PV或SMV。血管切除分为静脉部分切除且行原位吻合(ISGPS1型或2型[29]),静脉段切除并行端端吻合(ISGPS3型[29]),或静脉段切除后移植物重建血管(ISGPS类型4[29])。术中进行规范的肝素化处理。当PV/SMV切除后,常规用缝合线标记静脉,以帮助病理医生准确地分辨侵犯的静脉。
1.2.2病理学检查 由两名经验丰富的病理科医师对所有切除标本进行审查。进行PV/SMV切除术时,将嵌入到肿瘤及其切除切缘中的PV/SMV由外科医生标记,从而可以对胰腺肿瘤与静脉之间的完整接触表面以及横切切缘进行详细的病理学检查。病理学数据包括肿瘤大小、pTNM分期(根据第7版AJCC/UICC分期系统[28])、肿瘤分化程度、淋巴转移和神经侵犯以及切缘情况。切除标本的组织学评估基于皇家病理学家学院于2010年发布的标准和最低数值,R0定义为距离切缘1mm范围内无肿瘤细胞残留[30-31]。PV/SMV的肿瘤浸润深度分为表面浸润(浸润到外膜或中膜)和深度浸润(浸润到内膜)。
1.2.3辅助化疗139例患者在术后接受了GS方案化疗。化疗方案为第1天用吉西他滨700mg/m2组成,连续7天口服S-150mg/m2;此周期每14天重复1次[32-33]。没有患者接受放射治疗和新辅助化疗。
1.3随访
采用门诊和电话方式进行随访,了解患者术后生存情况。随访截止日期为2018年6月1日。
1.4统计学方法
x±s采用统计分析软件GraphPadPrism7.0和SPSS25.0对数据进行分析处理。计量资料符合正态分布,以均数±标准差()表示,多组间对比采用方差分析(One-WayANOVA)、进一步两两分析采用SNK-q检验或成组t检验;计数资料用例(%)表示,组间对比采用成组χ2检验或Fisher确切概率法;生存分析采用Kaplan-Meier法,使用log-rank检验分析生存率差异。多因素分析采用Cox比例风险回归模型。检验水准α=0.05。
2结果
2.1纳入研究患者的临床资料
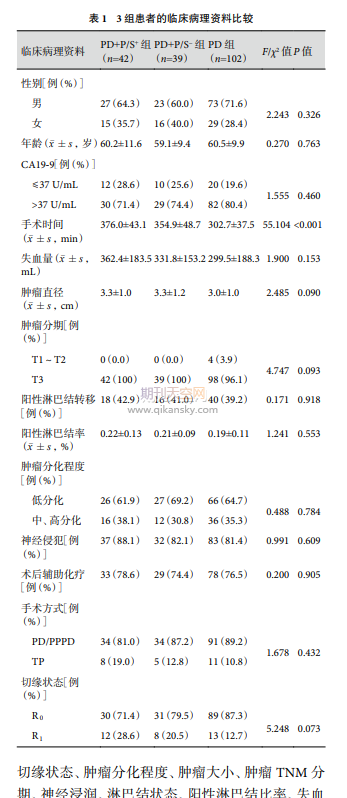
纳入研究的183例胰腺癌患者,81例行PD+PV/SMV切除,其中PD+P/S+组42例,PD+P/S−组39例;另102例仅行标准PD手术(PD组)。男123例,女60例;中位年龄为60岁(30~79岁);总R0切除率为82.0%(150/183)。3组患者的临床病理资料见表1。由表1可见,3组患者的性别、年龄、术前CA19-9水平、手术类型、切缘状态、肿瘤分化程度、肿瘤大小、肿瘤TNM分期、神经浸润、淋巴结状态、阳性淋巴结比率、失血量以及辅助化疗的使用差异均无统计学意义(P>0.05),但是由于PV/SMV的切除和静脉重建,手术时间延长(P<0.001)。
2.2患者术后恢复情况比较
结果见表2。由表2可见,PD联合PV/SMV切除组与PD组之间的并发症发生率、病死率和再手术率差异均无统计学意义(P>0.05),但住院时间较长(P=0.002)。胰瘘仍是最常见和最严重的并发症,PD联合PV/SMV切除组术后有2例发生了门静脉血栓;共有6例在院死亡者。
2.3生存分析
183例患者均获得随访,随访截至2018年6月1日,随访时间为1~50个月,中位随访时间18个月;患者术后累积总体1年、2年和3年生存率分别为63.9%、34.9%和20.8%;生存期1~50个月、中位生存期为18个月。PD+P/S+组、PD+P/S-组和PD组之间的OS差异有统计学意义(P<0.001),见图1;其3年累积生存率分别为7%、21%和27%,中位生存期分别为10个月,19个月和20个月。结果提示:无论是否接受PV/SMV切除,有病理学PV/SMV侵犯患者的OS均短于没有病理学PV/SMV侵犯的患者。
2.4影响患者预后因素的单因素和多因素分析结果
本研究进一步对影响患者预后的因素进行了单因素和多因素分析,以确定PV/SMV切除和病理学PV/SMV侵犯对患者预后的影响。单因素分析结果显示:PV/SMV切除(P=0.002)、使用辅助化疗(P=0.001)、肿瘤分化程度(P=0.03)、病理学PV/SMV侵犯(P<0.001)、PV/SMV浸润深度(P<0.001)和切缘状况(P<0.001)均与OS相关(表3)。将这些因素进一步通过Cox比例风险模型进入多变量分析,其结果表明,实施辅助化疗[OR=0.252,95%CI(0.145,0.438),P<0.001)]和中高肿瘤分化程度[OR=0.518,95%CI(0.350,0.767),P=0.001)]患者的生存时间较长,而PV/SMV浸润深度达内膜者[OR=4.299,95%CI(2.136,8.656),P<0.001)]是影响OS的不良因素(表3)。
相关知识推荐:临床医学期刊有哪些容易发表论文
3讨论
以前认为PV/SMV的侵袭是胰十二指肠切除术的禁忌证。随着外科技术的发展和围手术期临床护理的发展,在大的医学中心,PD联合PV/SMV切除的比例逐渐增加。当PV/SMV被肿瘤侵犯时,为了保证手术切缘阴性,在PD时必须联合PV/SMV切除[34]。尽管具有高质量的术前影像学检查和术中超声检查,但也很难将炎性粘连与真正的肿瘤侵犯区分开来。如果可以整块切除肿瘤并且可以重建PV/SMV,则选择联合PV/SMV切除。在本研究中,在接受PV/SMV切除的患者中有51.9%为真正的病理学PV/SMV侵犯,这与以往报道中病理学PV/SMV侵犯的比例一致[18-26]。本研究结果表明,无论是否接受PV/SMV切除,病理学PV/SMV侵犯患者的OS均较短,与既往的报道相似,表明静脉肿瘤浸润是不良预后的指标[18-26]。多因素分析还表明,有无病理学PV/SMV侵犯与患者的OS无关,但肿瘤浸润到血管内膜是OS的不良预后因素,这可能是影响OS的真正因素。本研究结果亦显示,联合血管的整块切除是被广泛接受技术上安全可行的手术,不会增加围手术期并发症和病死率,这表明不是手术可切除性的问题,而是肿瘤局部的进展状态可能会影响预后,即使在R0切除后也是如此。这一局限性结果的一种解释可能是一旦肿瘤细胞侵入PV/SMV,肿瘤细胞就会沿门静脉扩散,因此PV循环中胰腺导管腺癌细胞的存在与肝转移的更高发生率密切相关[35]。有研究[25]显示,真正有PV/SMV肿瘤侵犯的患者远处转移的发生率显著增高,更容易发生异时肝转移。本研究结果还显示,没有病理学PV/SMV侵犯的PV/SMV切除患者的OS与未接受PV/SM切除的患者相似,该结果与既往的研究[27]不同:对病理学无肿瘤侵犯PV行切除患者的生存期比未切除者的更长。有作者[36]认为,在病理学无肿瘤残留的胰腺切缘中发现了一些分子标志物如K-ras沉默标志物,这些因子突变的存在与不良OS相关。此外,胰腺癌R0切除术后大多数局部肿瘤复发仍是在保留的PV/SMV轴周围[37-38],以上这些因素可能是认为常规切除PV可使患者获益的原因。但是,既往的研究[27]是一项回顾性队列研究,病例数少,每组中的所有患者均来自同一机构,因此结论颇具争议。综上,笔者并不推荐在可切除的胰腺癌患者中常规切除门静脉。
本研究结果显示:与单纯手术切除相比,联合吉西他滨为基础的辅助化疗可改善根治性切除胰腺癌患者的OS,中位生存期为19个月比8个月。且辅助化疗是接受PD治疗患者的独立预后因素。这与以前的研究结果[32-33,39]相似:手术切除后吉西他滨辅助化疗有益于改善胰腺癌患者的总生存期。目前胰腺癌的辅助化疗方案推荐以吉西他滨或氟尿嘧啶类药物包括卡培他滨、替吉奥及氟脲嘧啶(5-fluorouracil,5-Fu)/甲酰四氢叶酸钙(calciumleucovorin,LV)为主的联合化疗,对于切缘阴性(R0)的术后患者,推荐以5-Fu或口服替吉奥为基础的辅助化疗方案;对于切缘阳性(R1)的患者,建议以GEM为基础的辅助化疗方案[40]。目前国内的术后辅助化疗包括新辅助化疗常用的是FOLFIRINOX(奥沙利铂+伊立替+亚叶酸钙+5-氟尿嘧啶)、吉西他滨+白蛋白结合型紫杉醇(AG方案)和吉西他滨+替吉奥(GS)3种方案[41]。国内患者对GS方案的耐受性更高,因为它的毒副作用较小,给药方便,同时还是患者不能耐受FOLFIRINOX及AG方案强毒性时的一种替代方案,因此在国内多数大型医学中心GS方案均作为首选化疗方案[41]。
该研究的局限性是其为回顾性研究且病例数较少。然而,出于伦理学原因,对于无证据证实术前PV/SMV受侵犯患者不太可能进行前瞻性随机对照研究。在大型医疗中心进行的更多前瞻性队列研究可能有助于解决此问题。
4结论
无论是否切除PV/SMV,有病理学PV/SMV侵犯患者的OS短于无病理学PV/SMV侵犯者,其原因可能是肿瘤浸润了门静脉的内膜引起肿瘤细胞血行扩散和远处转移,从而影响了胰腺癌患者的OS,在这种情况下,手术的作用可能很小,即使联合PV/SMV切除实现了R0切除。但是,目前仍积极推荐联合PV/SMV切除,因为术前和术中很难有明确的肿瘤浸润深度依据。而且在本研究中,无病理学PV/SMV侵犯的联合PV/SMV切除患者的OS与未行PV/SM切除的标准PD患者的OS无差异,胰腺癌患者能否从常规PV/SMV切除中获益尚有争议。此外,基于吉西他滨的辅助化疗可改善接受PD的胰腺癌患者的生存率。——论文作者:任浩源1,麦刚1,柯能文2,刘续宝2

